

その2:梅毒の診断はわかりにくい。梅毒を追いつめる証拠、抗体検査とは
前回、ふつうの細菌(定型細菌)と性感染症で多い特殊な細菌(非定型細菌)を比較してみました。
それを踏まえて、性感染症の特殊な点をまずまとめます。
感染症は少し特殊な点があります。
病原体がいる(感染している)だけで治療対象となることが多いところ
症状がないのになぜ治療しないといけないのか?という疑問をお持ちの方は多いですよね。
たとえば、肺炎球菌が鼻にいるだけで肺炎などの症状が認められなければ、治療対象にはならないでしょう。一部の日本人は、無症状で鼻やのどに肺炎球菌を持っています。
性感染症領域だと、女性の腟カンジダがこれにあてはまるときがあります。カンジダがいるだけで症状がなければ、基本的には治療は必要ありません。
腟カンジダ症は、腟や消化管の常在菌であるカンジダが原因となることが多いです。
そして、腟の洗い過ぎや抗生剤服用で腟内環境が悪化した場合などに発症することの多い病気です。
こういうものを日和見感染症といいます。
つまり、カンジダは性行為感染もありえますが、日和見感染症の側面が強いのです。
カンジダ症のような疾患は、性感染症の領域から見ると、「性感染症関連疾患」とされることもあります。
さて、性感染症の病原体が存在しているだけで治療対象になる理由は、
・無症状でも感染し、相手が発症する可能性がある。
・症状がない状態で、長く(数年のことも)体内に潜むことが多い。
・免疫ができずに何度でも感染するものも多い。
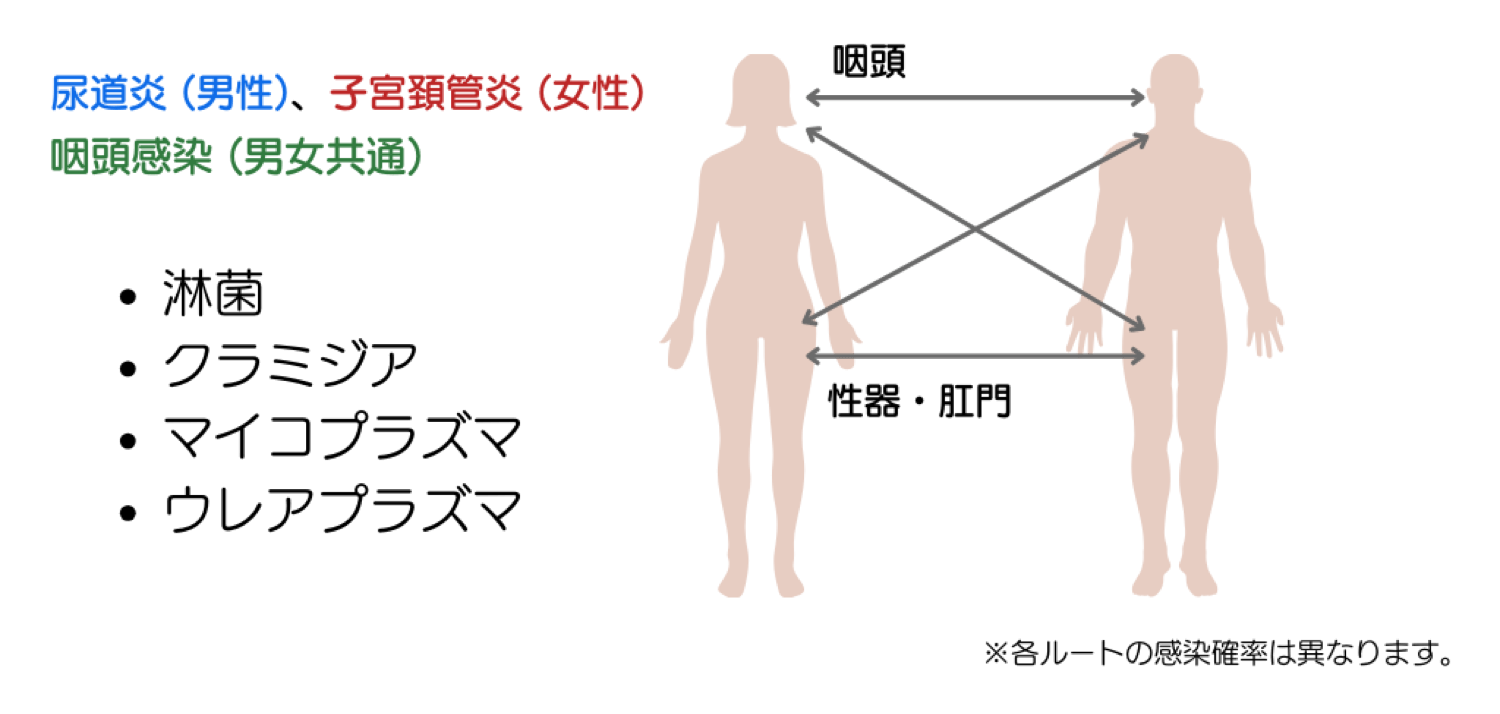
・無症状でも後遺症を起こす可能性もある。(淋菌、クラミジアなどによる不妊など)
【無症状の怖さ】
性感染症の中でも有名なクラミジアですが、なんと女性器では7〜8割が無症状です。
男性の尿道感染も無症状は珍しくありません。
そして、男女とも咽頭は9割が無症状とされています。
つまり、自分が感染していることに気づけないのです。
そうやって拡がっていくのが、性感染症の怖さです。
しかも、免疫ができないため、何度でも感染します。
もし、クラミジア治療後に、カップル2人の咽頭、性器、肛門などのどこか1箇所にでも生き残っていたらどうなるでしょうか。
当然、パートナーと繰り返しうつし合う、いわゆる「ピンポン感染」が起きる可能性が高いでしょう。
下図を見て想像していただければ、ほかの領域の感染症より確認検査の重要性が高いのも納得いただけるかと思います。
しかも、今はSNSを介した不特定多数との匿名性の高いセックスが広がりつつあり、なおさら性感染症が広がりやすいシチュエーションが整ってしまっています。
やはり、固定のパートナーとの行為がベースにあるならば、「パートナーに感染させたらどうしよう」という心配があるでしょう。
それは、「念のために検査しておこう」と考えるきっかけになると思われます。
これだけでも、ある程度の感染拡大に対して抑止力にはなるはずです。
ところが、固定のパートナーを持たず、不特定多数が相手となると、たまたま発症した相手から連絡が来ない限り、無症状のまま自分の感染に気づかず感染を広げてしまう可能性が高いのです。


このあとはいよいよ梅毒にフォーカスしていきます!
前回、梅毒はグラム染色で染まらないというお話をしましたが、実は特殊な方法で染めることはできます。
煩雑な作業となるため実施している施設は少ないですが、梅毒を顕微鏡で見るためにインクや墨汁で染色する方法です。
しかし、梅毒の検体はいつでもどこでも取れるわけではないのです。
1期の潰瘍症状(硬性下疳)や2期の口腔内の病変、扁平コンジローマ(尖圭コンジローマとは全く別のもの)など、皮膚・粘膜の表面に症状がないとなかなか採取できません。
ちなみに、梅毒は1期の症状がなく、2期のバラ疹と呼ばれる発疹で発症することも多いのですが、これは血液中の梅毒トレポネーマに反応して出ているので、バラ疹の表面には梅毒トレポネーマはほとんどいないのです。
菌が採取できないと、当然、PCRでも確認はできません。
尿道炎であれば、尿があればそこに病原菌が存在している可能性が高いわけですが、梅毒トレポネーマがいる可能性のある検体はいつでも採れるわけではないのです。
ただ、HIVのNAT検査と同じように、血液を検体としてPCRを行うことも可能なようですので、早く実用化されてほしいところです。(血液中にはかなり初期からいるといわれています)
コロナ禍で知られるようになった医学知識はかなり多いと思います。
PCRはその代表でしょう。
ウイルスやクラミジアなどの「顕微鏡で見えない病原体」の内部構造物であるDNAやRNAを直接確認できる方法です。
PCR検査も、顕微鏡による検査や病原体の一部(抗原)を捕まえる検査とともに、病原体の直接的な証拠となります。
これらは現行犯と考えていいかもしれません。
一方、梅毒ではPCR法も研究されているものの、まだ一般的になっていません。
つまり、現段階では梅毒トレポネーマ(やその一部)を直接確認することはあまり現実的ではないわけです。
そこで抗体を見ることで、間接的に梅毒が感染しているのかどうかを推測しなければならないわけです。
しかも、この抗体検査の解釈がまた医師にとっても慣れないと少し難しいのです。
そして、梅毒は再興感染症(一時ほとんど感染者がいなかったのに近年再び流行している感染症)であり、梅毒の診療経験のない医師もまだまだ多いと思われます。
(流行状況が報道されているほどなので、病院内などの勉強会は開かれているとは思いますが)
抗体は、人間の免疫システムが病原体に対し反応して作るタンパク質です。
つまり、直接病原体を見ている検査ではありません。
保健所のHIVマニュアルにいいたとえがあります。
「HIV(ウイルス)の足跡が抗体」、つまり存在の痕跡といってもいいでしょう。
刑事モノでよくでてくる、「ゲソ痕」てやつですね。靴の痕です。
ゲソ痕により、珍しい靴を履いた容疑者がいた可能性を示唆されますが、いつついた足跡なのかは吟味が必要です。
今回の事件とは関係がないかもしれないからです。
まさにこれが抗体の厄介な点です。
病原体の侵入と抗体の存在にはタイムラグが発生します。
初回は抗体の製造準備に数週間かかることが多いです。つまり感染直後は偽陰性となるのです。
一方、病原体がいなくなったあとは、梅毒の2つの抗体のその後はというと。
・梅毒のトレポネーマ抗体(TP抗体法で測定している抗体):一生陽性のことが多い
・非トレポネーマ抗体(RPR法で測定している抗体):梅毒トレポネーマがいなくなったあと、数ヶ月かけてゆっくり減少していき、いずれ陰性になる(但し、低値でずっと残る人もいる)。
つまり、抗体が陽性なだけでは、今も体内にいるか判断が難しいのです。
抗体をメインに感染の有無を調べる感染症には、どうしてもついて回る悩みです。
適切に診断するためには、敵に合わせた戦略が必要なのです。
※あとで説明しますが、梅毒の診断はTP抗体法と非TP抗体法(RPR法など)の2種類を組み合わせて推理します。
ちなみにTP=トレポネーマ・パリダム(梅毒トレポネーマの学名)です。


「抗体ができれば、もう感染しないんじゃないの?」という疑問が当然出てくると思います。
梅毒はなぜ再感染することがあるのでしょう。
抗体には敵を撃ち落とせるミサイルである「中和抗体」と、そうでないものがあります。
そしてTP抗体は中和抗体ではありません。
実は性感染症の病原体には、免疫から逃れる(=エスケープ機構を持つ)ことで再感染できるものが多いのです。
細菌たちは、中和抗体を作らせないために精巧で複雑な、様々な方法で免疫からエスケープします。
そもそも免疫システムに感知されないようにする細菌や、抗原を変化させていく細菌など、細菌ごとに様々な戦略を取っています。
その結果、エスケープ機構を持つものは年単位で体内に潜伏することもありえるのです。
●参考:日本細菌学会
淋菌が再感染する理由がわかります。
●参考:日本細菌学雑誌「淋菌のエスケープ機構と血行性淋菌感染」
●参考図書:梅毒トレポネーマのエスケープ機構について詳しい一般書
興味深いことに、免疫から逃れる細菌たちである梅毒、クラミジア、マイコプラズマ、ウレアプラズマには共通点があります。
免疫から逃れるために生存や自己複製に必要な機能すらかなり捨てているため、いずれも細菌としては大きさ的にも最小の部類の細菌です(梅毒は紐状なので比較しづらいですが)。
しかも、エネルギーも十分に自分で作れないので、試験管内での培養も難しいのです。
「じゃあ、どうやって生きているんだ?」といえば、梅毒以外は細胞内寄生菌といって、宿主の細胞の中で宿主の機能を利用して生活、増殖しているのです。(宿主とは、病原菌が感染している対象。ここではヒト)
この辺の性質はまるでウイルスです。
もっとも、ウイルスが中身の遺伝子だけ細胞に注入するイメージなのに対し、細胞内寄生菌はまるっと細菌が細胞の中に侵入するイメージです。
※マイコプラズマとウレアプラズマは細胞外でもなんとか増殖できるものもいるので、完全な細胞内寄生菌は、ここではクラミジアだけといわれています。
しかし、尿道炎を起こすマイコプラズマ(M.genitalium)も実際はアフリカミドリザルの腎細胞の中でないと培養できないようです。
(試験管内の培地で成功したという報告はるものの、その後は試験管内培養に成功していないようです)
※マイコプラズマ肺炎の原因菌であるM.pneumoniaeは培養可能な最小の細菌と言われています。
ところで、ウイルスは自己複製できない(宿主細胞の機能を利用して複製する)から生物ではないという考え方もあります。
●参考:特集 日本発の生物物理学「生命の定義と生物物理学」
実は生命の定義はきちんとされていないが、それでも研究はできるという点がおもしろい、という文章です。
東京都港区新橋2丁目16−1
ニュー新橋ビル3階 330(男性) 339(女性)